Santé
La santé est reconnue unanimement comme quelque chose de fondamental, en lien avec l'importance de la vie humaine en général (quasiment toutes les idéologies la mettent en avant, même si les racistes déshumanisent certaines populations et donc hiérarchisent les vies humaines). Pourtant, sous le capitalisme, la logique de la concurrence pour le profit est en contradiction partielle avec la santé. Elle provoque des dommages par des accidents du travail ou des pollutions qui pourraient être évitées, et empêche l'humanité de tirer tous les bienfaits possibles de la médecine.
1 Éléments historiques[modifier | modifier le wikicode]
1.1 Espérance de vie[modifier | modifier le wikicode]
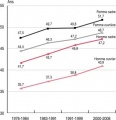
L'espérance de vie est un indicateur approximatif de l'évolution de l'état de santé des populations. Lorsque l'humanité est passée d'un mode de vie de chasseurs-cueilleur·ses à un mode de vie agricole, il semble que l'espérance de vie ait diminué (alimentation moins variée, épidémies facilitées...), en tout cas pour les masses, car il est probable que pour les classes dominantes (apparues à cette époque), cela soit différent.
Sous l'effet de la hausse rapide de la productivité et donc de la richesse, l'espérance de vie a eu tendance à augmenter depuis la révolution industrielle.
Cependant, les moyennes ne doivent pas masquer les différences entre classes et entre pays. L'exploitation et l'impérialisme se traduisent aussi en vol d'années de vie. Aujourd’hui, l’écart d’espérance de vie entre un capitaliste d’un pays riche et un paria d’une semi-colonie peut aller jusqu’à 40 ans. Il faut aussi souligner qu'aux États-Unis, pays au capitalisme moins régulé, l'espérance de vie globale est plus faible que dans d'autres pays riches, et stagne voire recule depuis les années 2010. Même les plus riches aux États-Unis ne vivent pas aussi longtemps que les plus riches en Europe.[1]
Aux États-Unis les Blancs vivent en moyenne nettement plus longtemps que les Noirs (mais moins que les Hispaniques, qui sont moins fumeurs)
2 Nocivité du capitalisme[modifier | modifier le wikicode]
2.1 Pauvreté[modifier | modifier le wikicode]
Chaque jour, plus de 25 000 personnes meurent de faim, [2] et plus de 7000 meurent de maladies liées à une eau non potable[3].
2.2 Morts et blessures au travail[modifier | modifier le wikicode]
Environ 2,78 millions de personnes meurent chaque année dans le monde du travail des suites d’accident ou de maladie professionnelle.[4] En France en 2021, parmi les personnes dont le handicap était reconnu par l'État, 19 % étaient handicapées suite à un accident du travail.[5]
2.3 Modes de vie[modifier | modifier le wikicode]
Certains éléments du mode de vie nuisent à la santé. Le tabac est la première cause de décès évitable dans le monde. L'obésité est devenue une des trois premières causes de mortalité dans la plupart des pays du monde, et plus seulement les pays riches.
Évidemment, l'idéologie dominante en fait surtout une affaire individuelle. Cependant, les modes de vie sont façonnés par le capitalisme, par la publicité, l'urbanisme et le travail (voiture partout, moins de marche à pied)...
2.4 Qualité de l'alimentation[modifier | modifier le wikicode]
De par sa nature capitaliste, l'industrie agro-alimentaire fut dès l'origine accompagnée de scandales en termes de risques sanitaires[6], les précautions sanitaires pouvant être négligées pour le profit.
Mais les risques sont largement fantasmés (cf. par exemple le hoax du tract de Villejuif qui circule encore). Il ne faut par ailleurs pas idéaliser le passé. Dans les pays industrialisés, la qualité de la nourriture a plutôt progressé, à preuve l'allongement de l'espérance de vie.[7] En 1905, 20 000 personnes mouraient chaque année en France d’une intoxication alimentaire. Depuis 2008, ce chiffre oscille entre 250 et 400.[8]

Il y a sûrement eu bien plus de victimes du botulisme à cause des salaisons familiales mal faites, de cas de listériose à cause de fromages ou de charcuteries « maison », d'intoxications alimentaires du fait de la cuisine familiale, que les produits industriels en ont provoqué. Mais on parlait d'autant moins des accidents de ce type qu'ils se situaient à l'échelle d'une famille et qu'on en ignorait bien souvent les causes. (A l'inverse, le fait que chaque problème au niveau de la production alimentaire moderne puisse, du fait de la massification, toucher beaucoup de monde, créé un effet plus spectaculaire - comme les accidents de train sont plus marquants que les accidents de voiture même s'ils sont moins nombreux.) Autrefois on souffrait également de nombreuses carences sans même les comprendre (pellagre, scorbut, crétinisme par manque d’iode…), tandis que la relative abondance permet de diminuer drastiquement ces risques. Le lait vendu aujourd'hui est beaucoup plus sûr, bactériologiquement, que le lait que l'on consommait il y a 50 ans.
L'ironie du système capitaliste est qu'il y a des millions d'humains en surpoids et des millions qui ont faim. Il y a toujours des millions de personnes qui meurent de faim chaque année, mais depuis 2010, on meurt davantage d'obésité.[9][10] Dans le domaine alimentaire, les problèmes les plus sérieux pour la santé ne sont pas les pesticides ou la qualité des légumes (préoccupations surmédiatisées qui sont en réalité surtout celles de couches sociales supérieures), mais la malnutrition et le surpoids, qui touchent majoritairement les classes laborieuses.
2.5 Intoxications et pollutions[modifier | modifier le wikicode]
Comme le capitalisme est un système qui a entraîné une explosion de l'activité humaine, et en particulier d'activités humaines décidées chacune de leur côté par des capitalistes en concurrence, sans prise en compte de l'impact global, les pollutions de toutes formes ont explosé depuis son avènement. Par exemples :
- des pollutions de l'eau par des usines qui y déversent des produits toxiques ;
- des pollutions de l'air à proximité des zones industrielles, souvent des quartiers ouvriers (c'était un problème majeur en occident lors de la révolution industrielle, aujourd'hui surtout dans des pays comme la Chine ou dans les pays dominés) ;
- des pollutions de l'air dues aux voitures et camions dans les grandes villes. En Europe, cela causerait 400 000 morts prématurées par an (5% des décès).
3 Problèmes de la médecine sous le capitalisme[modifier | modifier le wikicode]
Dans les sociétés modernes, capitalistes, la production des médicaments est dominée par quelques grandes entreprises privées. Elles sont donc motivées par la concurrence pour le profit, et cela pose toute une série de problèmes. Du côté du diagnostic et de l'accès aux médicaments, il est plus fréquent que les États mettent en place un minimum de dispositifs publics (hôpitaux publics, sécurité sociale...), tant il serait scandaleux que les plus pauvres soient laissés sans aucun traitement.
3.1 Industrie pharmaceutique[modifier | modifier le wikicode]
Une douzaine de transnationales, les mêmes que dans l’agriculture, contrôlent l'industrie pharmaceutique, qui tend à se concentrer comme tout capital (fusions récentes : Glaxo Welcome-Smithkline Beecham, Aventis : Hoescht-Rhône-Poulenc, Pharmacia Upjohn-Monsanto, Warner Lambert-Pfizer, Sanofi-Synthelabo).
3.1.1 Pires scandales[modifier | modifier le wikicode]
En 1937, une entreprise commercialise aux États-Unis un médicament (« élixir sulfanilamide »), qui provoque rapidement la mort de 100 personnes. C'est seulement après cet accident que l'État (FDA) a exigé que des études de toxicité soient menées avant la mise sur le marché d'un nouveau médicament.

Dans les années 1950 et 1960, le médicament thalidomide a été prescrit aux femmes enceintes pour lutter contre les nausées matinales. Cependant, il a été découvert que le médicament causait de graves malformations congénitales chez les bébés. Des milliers d'enfants sont nés avec des membres malformés, ce qui a entraîné l'interdiction du médicament et des réglementations plus strictes pour les essais cliniques.
En 1996, le géant pharmaceutique états-unien Pfizer a mené des essais cliniques illégaux sur des populations au Nigeria, ayant entraîné la mort de plusieurs enfants. Le fait que des décideurs capitalistes se sentent libres de faire impunément ce genre de choses dans certaines zones rurales d'Afrique (ce qui n'aurait jamais été fait sur des populations blanches) illustre bien la persistance de rapports néocoloniaux.[11][12][13]
À la fin des années 1990 aux États-Unis, le laboratoire Purdue Pharma fait une large publicité pour l'OxyContin, un puissant anti-douleur de la famille de l'opium (opioïdes). Cela créé de nombreuses addictions et des morts en conséquence. C'est une des causes de la crise des opioïdes que connaissent les États-Unis depuis les années 2010.
L'anti-inflammatoire Vioxx a été retiré du marché en 2004 après avoir été associé à un risque accru d'attaque cardiaque et d'accident vasculaire cérébral. On estime que des milliers de décès ont été attribués à l'utilisation de ce médicament, qui aurait été commercialisé malgré des preuves de son danger potentiel.
En 2015, l'entreprise Turing Pharmaceuticals augmente le prix du médicament Daraprim de 13,50 à 750 dollars. Le patron Martin Shkreli devient l'homme « le plus détesté des États-Unis ».
Il y a un certain nombre de cas de fraudes dans certaines études scientifiques. Un phénomène qui est marginal comparé au total des articles publiés, mais qui reste scandaleux.[14]
3.1.2 Brevetage[modifier | modifier le wikicode]
Un autre élément important est le brevetage des médicaments. Cela renchérit leur prix et limite leur diffusion. Le brevetage a donc été dénoncé comme immoral dès l'origine.
Et les géants capitalistes ne reculent devant aucun cynisme, comme en 2001 lorsque 21 compagnies pharmaceutiques ont porté plainte contre l'Afrique du Sud pour avoir produit des génériques de traitement du SIDA, avant de reculer sous la pression de l'opinion publique.[15] L'Inde a également développé une puissante industrie de médicaments génériques, afin de pouvoir répondre aux besoins de santé sans dépendre des industries pharmaceutiques occidentales. Elle n’octroyait pas de brevets sur les médicaments, jusqu’en 2005, jusqu'à ce que les capitalistes occidentaux, à travers l'OMC, fassent pression pour que l'Inde « protège la propriété intellectuelle ».[16] De même, le Brésil a une politique de développement d'une industrie brésilienne du générique.[17][18]

Au début des années 2000, la Thaïlande s'est mise à produire des génériques d'un traitement contre la méningite opportuniste du Sida. Résultat, en 2004, le traitement (fluconazole) était 30 fois moins cher en Thaïlande qu'au Kenya, où l'on n'utilisait que des médicaments sous brevets, et où cette méningite tue massivement.[19]
En 2018, un traitement efficace contre l'hépatite C, le sofosbuvir, était vendu 43 000 € par le laboratoire Gilead détenant le brevet (qu'il a racheté), alors que les coûts de production sont en réalité dérisoires (moins de 1 euro par comprimé)[20].
Les brevets permettent aux industries pharmaceutiques de profiter d'une rente de monopole, et de vendre des médicaments plusieurs centaines de dollars, alors qu'ils en valent beaucoup moins. La justification des économistes bourgeois est que la recherche en médecine est longue et coûteuse, et que si l'industrie pharmaceutique ne faisait pas de (sur)profits suffisants, elle ne pourrait pas réaliser ces investissements de long terme.
Une très grande part des découvertes de médicaments sont réalisées par la recherche publique, et sont ensuite brevetées et produits par le privé (Aux États-Unis le NIH avait injecté 17,2 milliards entre 2000 et 2019 dans la recherche sur les vaccins à ARN[21]). La recherche privée est largement subventionnée par les États et même par des ONG. La légitimité des brevets comme récompensant le risque est donc une vaste hypocrisie.[22]
Les multinationales ayant un très bon rapport de force ces dernières années, les prix ont tendance à augmenter. L'OMS fait état de « nombreux cas de médicaments dont les prix dépassent de 100 à 1 000 fois ce qu'ils ont coûté en production ».[23] Même Olivier Véran a été obligé de réagir lorsque Novartis a commercialisé un traitement avec un prix record (2 millions d'euros pour une piqûre), alors que ce traitement avait été financé par de la recherche publique (Inserm) et par les dons du Téléthon. La réaction se limitant à faire de la mauvaise publicité à ces entreprises en espérant que cela les dissuade...[24]
3.1.3 Recherche insuffisante[modifier | modifier le wikicode]
Le résultat, c'est que l'industrie pharmaceutique a des taux de rentabilité encore plus élevés (18 %) que le secteur bancaire (15 %[25]), sans que le financement de la recherche soit suffisant. En effet, les laboratoires se lancent dans des recherches en fonction des profits qu'elles peuvent espérer, ce qui fait qu'il y a de nombreuses maladies délaissées par la recherche, bien au delà des seules maladies rares.

Premièrement, les entreprises concentrent leurs recherches sur des produits susceptibles d'être brevetés. Le 20 mars 2012, le New York Times révélait que l'aspirine pouvait réduire de 30 % les chances de développer un cancer grave ; le lendemain, le même journal publiait un article sur l'acide tranexamique, une molécule capable de diminuer les saignements en un temps très court. Dans les deux cas, ces molécules n'étant pas brevetables, l'industrie pharmaceutique les a ignorées.
Ensuite, les laboratoires priorisent les maladies qui touchent des personnes qui pourront payer (directement ou via une sécurité sociale). De ce fait, les maladies qui sévissent dans les pays pauvres sont structurellement délaissées. Un mécanisme économique qui reflète l'impérialisme capitaliste. C'est le cas pour des maladies comme le virus du Nil, la dengue, zika... On n'a commencé à se préoccuper de la variole du singe que lors de son arrivée au Nord.
Par ailleurs, en 2006, l'industrie pharmaceutique a dépensé autant en marketing qu'en recherche et développement, soit environ 30 milliards de dollars. Des sommes énormes, qui pourraient être supprimées du jour au lendemain en sortant de la concurrence, et derrière lesquelles il y a des maladies qui pourraient être évitées.
Mais les laboratoires pharmaceutiques sont des entreprises privées, qui restent « libres » de faire ce qu'ils veulent en dehors de toute décision démocratique. Ainsi Sanofi a supprimé 2900 postes de chercheur·ses en 10 ans[22], notamment dans la recherche sur Alzheimer ou sur l'endométriose.
3.1.4 Recherche déviée vers de faux problèmes[modifier | modifier le wikicode]
Alors que de vrais problèmes sont délaissés par la recherche privée lorsque la rentabilité leur apparaît insuffisante, à l'inverse, des problèmes secondaires (problèmes de riches...) attirent son attention si cela promet des ventes juteuses.
Par exemple, de très nombreux produits « anti-âge » sont commercialisés, malgré leur efficacité quasi nulle, parce qu'une part significative des populations vieillissantes des pays riches a du pouvoir d'achat. Ou encore, des médicaments qui sont vendus comme des remèdes miracles au surpoids, et qui ont jusqu'à présent des balances bénéfices-risques négatives, mais qui jouent sur l'attente de beaucoup de gens : Mediator (accusé d’avoir causé la mort de 1 500 à 2 100 personnes en France), Acomplia (autorisé en 2006, retiré du marché en 2008), Ozempic (de plus en plus surveillé...).
3.1.5 Lobbying[modifier | modifier le wikicode]
La puissance des grands groupes pharmaceutiques leur permet d'exercer un puissant lobbying pour défendre leurs intérêts. Par exemple en 2005, le lobby pharmaceutique LEEM grappille une réduction de 1,96 à 1,5% de la taxe sur leur chiffre d'affaire. Lors de la pandémie du Covid-19, la Commission européenne a accepté toutes les conditions des industries pharmaceutiques pour produire des vaccins en masse, notamment des subventions massives.[26]
Il y a régulièrement des politiciens qui se retrouvent, grâce aux liens de copinage créées, à la tête d'entreprises pharmaceutiques (pantouflage). Parfois cela concerne directement les autorités chargées de les réguler. Par exemple en février 2011, Thomas Lönngren, directeur exécutif de l’Agence Européenne du Médicament, devient conseiller de l’industrie pharmaceutique. Même s'il y a des mesures prises pour limiter les conflits d'intérêts[27], la suspicion est légitime. D'autant plus qu'il faut une expertise importante pour pouvoir déchiffrer des études scientifiques sur des médicaments, et que ces experts se trouvent souvent... parmi des gens qui se sont formés dans l'industrie privée.
Mais dans l'industrie pharmaceutique, il existe un mécanisme de lobbying spécifique : celui des visiteurs médicaux. Les laboratoires embauchent ces personnes pour faire la tournée des différents médecins, et leur vanter les mérites de leurs médicaments. Certes ces lobbyistes ne proposent a priori que des médicaments ayant reçu une autorisation de mise sur le marché, ce qui limite les risques, mais pas complètement. C'est notamment un des facteurs qui pousse les médecins à sur-prescrire. Des études ont prouvé que l'industrie pharmaceutique peut influencer les pratiques de prescription[28] et biaiser les résultats de la recherche[29].
En France, l'association Formindep et la revue Prescrire tentent de produire et diffuser une expertise médicale indépendante des laboratoire pharmaceutiques et des autorités. Formindep a dénoncé à plusieurs reprises des conflits d'intérêts au sein de la Haute autorité de santé.
3.1.6 Délocalisations et pénuries[modifier | modifier le wikicode]
La crise du Covid-19 a révélé à quel point les chaînes d'approvisionnement en médicaments sont devenues fragiles. Il y a par exemple eu pénurie d'un anesthésiant produit en Chine et en Inde, le midazolam, parce qu'il y a eu une hausse brusque de la demande, et que les usines en Chine ont été fermées pour raisons sanitaires, et l'Inde a préférer garder pour elle sa production.
Mais le problème est en fait structurel : le nombre de pénuries augmente depuis 2015.[30] La pénurie concerne surtout des médicaments anciens, qui sont moins rentables, et que les laboratoires pharmaceutiques préfèrent externaliser. Cette production de médicaments de base simples, que l'on sait produire depuis longtemps, s'est donc retrouvée très concentrée dans des pays produisant à moindre coût (parce que les travailleur·ses y sont moins payés et les lois environnementales moins strictes).[22]
3.1.7 Big Pharma et le complotisme[modifier | modifier le wikicode]
Le terme de « Big Pharma » est souvent utilisé aux États-Unis pour désigner les grands oligopoles pharmaceutiques. Le terme s'est vu de plus en plus utilisé par des gens véhiculant des théories du complot circulant beaucoup sur internet.[31] Si bien que lorsqu'il est utilisé par des non anglophones, c'est très souvent dans un sens complotiste.
L'industrie pharmaceutique est l'objet de fantasmes extrêmement nombreux. Par exemple, beaucoup soutiennent que celle-ci connaît des remèdes aux cancers, mais les garde cachés parce qu'il est plus rentable de soigner chroniquement les gens que de les guérir une fois pour toute.[32] Ou encore, elle créerait les épidémies pour vendre des vaccins, ou dans d'autres variantes, elles voudraient absolument faire croire qu'il faut généraliser les vaccins alors que ceux-ci seraient inutiles ou dangereux (« anti-vax »).
Ces discours exagèrent totalement le pouvoir de corruption des capitalistes. Les problèmes réels posés par l'industrie pharmaceutique sont déjà suffisamment scandaleux (quand des actionnaires augmentent les prix, ne financent pas des recherches sur des maladies orphelines, attaquent en justice ceux qui enfreignent leurs brevets...), il n'est pas besoin d'en inventer. L'expropriation de ces grandes industries s'impose : il ne doit pas y avoir de considérations de profits dans la santé. Un secteur de la santé socialisé et géré de façon démocratique serait par ailleurs le meilleur moyen de réduire à la racine le complotisme dans ce domaine.
Le complotisme antivax est très présent au RN.[33][34][35][36]
3.1.8 Entreprises publiques[modifier | modifier le wikicode]
Même si cela reste l'exception sous le capitalisme, on peut mentionner quelques cas où la fabrication de médicaments a été ou est réalisée par le secteur public ou associatif :
- En France, il y avait encore jusque dans les années 1980 des hôpitaux fabriquant quelques médicaments. L'AP-HP garde une entité de production pharmaceutique[37], qui est en voie de sous-traiter ce qui reste au privé.[38]
- Au Brésil, l'entité publique Farmanguinhos produit des médicaments depuis 1976.
- Aux États-Unis, une entreprise sans but lucratif, Civica Rx, a été créée en 2018 pour assurer l'approvisionnement en médicaments génériques délaissés par les laboratoires privés.
- En mars 2020, l'Inde comptait cinq entreprises pharmaceutiques publiques[39].
Les socialistes réformistes veulent mettre en place un pôle public du médicament, c'est-à-dire augmenter l'intervention de l'État.[40] Mais sans expropriation des grands groupes, il n'y aura jamais les fonds suffisants pour faire quelque chose de significatif.
3.2 Prise en charge[modifier | modifier le wikicode]
Les pays organisent différemment leur accès aux soins. Généralement, il y a cohabitation de secteurs privé et public, le public étant souvent limité aux grosses structures comme les hôpitaux, ces derniers étant souvent très coûteux et ne sont donc pas intéressants pour les capitalistes.
3.2.1 Médecins[modifier | modifier le wikicode]
Concernant les médecins travaillant en cabinet, il y a souvent des régulations pour l'encadrement des tarifs (surtout lorsqu'il y a un système de remboursement), des pratiques médicales, et de la répartition géographique. Il y a par ailleurs des mesures corporatistes qui ont été prises pour limiter la concurrence au sein de la profession (numerus clausus...), comme dans la plupart des professions libérales réglementées.
Malgré cela, dans un pays comme la France où l'État est un des plus régulateurs, les médecins libéraux ont beaucoup de marges de manœuvre pour viser leur enrichissement personnel, notamment via des dépassements d'honoraires.
Les médecins ont un niveau de vie assez variable selon tout un tas de critères (s'ils sont dans le public ou en libéral, dans une optique relativement humaniste ou de cupidité totale...[41]). Mais ils font clairement partie, a minima de la petite-bourgeoisie, et pour certains de la bourgeoisie. Ils gagnent à peu près tous plus de 3000 € nets par mois, et en moyenne sont plutôt à 5000 €[42] (ce qui les place dans les 7% les plus riches.[43]
Dans la plupart des pays, les médecins libéraux sont rémunérés à l'acte, c'est-à-dire au nombre de fois qu'ils voient un·e patient·e. Les médecins du privé défendent jalousement ce fonctionnement, qui leur permet de s'enrichir en faisant du chiffre[44]. C'est particulièrement le cas en ville, où il est possible de faire naviguer les patient·es entre différents spécialistes pour les diagnostics puis de les revoir, et de facturer des consultations à chaque fois. Dans les zones rurales, les médecins ne peuvent pas faire ça, ce qui une des raisons des déserts médicaux.
La rémunération à l'acte engendre évidemment comme effet pervers une tendance à multiplier les actes inutiles, donc une dépense supplémentaire de temps et d'argent. Dans les pays où la sécurité sociale rembourse tout ou partie de la consultation, c'est invisible pour le patient, mais le surcoût pèse indirectement sur nous (impôts / cotisations).
Par conséquent même certains gouvernements capitalistes prennent des mesures pour tenter de limiter ces effets pervers, par exemple en passant à un système forfaitaire (« capitation ») : la rémunération dépend du nombre de patient·es que le médecin traite, mais pas du nombre de consultations. La part de capitation et plus généralement de forfait tend à augmenter : aux Pays-Bas depuis 1987, au Royaume-Uni depuis 2004 (QOF), en France depuis 2011 (ROSP, forfait «structure», forfait «patientèle médecin traitant»[44]).
En Suède, 70% des médecins généralistes travaillent dans les structures publiques (et l'essentiel de leur rémunération repose sur la capitation).[45] En Espagne aussi les médecins généralistes sont majoritairement fonctionnaires, avec une part variable assez faible. En France, parmi l'ensemble des médecins, 43% % sont dans le public (50% des spécialistes et 34% des généralistes).[46]
En France, une part relativement importante (30%) des généralistes exercent seuls dans leur cabinet, même si la tendance est à l'augmentation des regroupements avec d'autres médecins, voire avec d'autres professions de santé.[47] Dans d'autres pays le regroupement dans des maisons de santé est plus fréquent, surtout lorsque c'est issu d'une volonté publique de rationaliser le système de santé.[45] Cela présente des avantages à tous points de vue : limitation des déplacements des patient·es, mutualisation des frais de gestion...
3.2.2 Hôpitaux publics et privés[modifier | modifier le wikicode]
Le manque de moyens des hôpitaux publics est un autre des problèmes indirectement liés au capitalisme. Les cliniques privées, elles, peuvent choisir de s'adresser à une clientèle plus riche et donc de leur offrir plus de moyens. La cohabitation public-privé cause en plus des effets pervers : les cliniques privées sont libres de choisir de se spécialiser dans les actes les plus rentables (actes plus courts, plus standardisés...), et ainsi les hôpitaux publics sont tendanciellement surchargés par les cas les plus difficiles.
En plus de ces problèmes structurels, les États ont eu tendance ces dernières années à vouloir calquer une logique du privé sur les hôpitaux. Par exemple en France, pour obliger les hôpitaux à faire des économies, un système de tarification à l'acte (T2A) a été mis en place en 2004. Auparavant, tous les hôpitaux recevaient des dotations annuelles assez stables, mais il était connu que certains hôpitaux avaient une gestion plus efficace que d'autres (frais de gestion plus faibles, coût moindre pour un même acte...), et qu'il y avait des effets pervers : insuffisance de moyens pour les hôpitaux connaissant des pics d'activité, tendance classique à vouloir dépenser toute l'enveloppe budgétaire même lors des creux d'activité...
Mais la T2A a engendré des effets pervers bien pires : dégradation de la qualité des soins, incitation pour les gestionnaires à multiplier les actes peu utiles, et donc paradoxalement une augmentation globale des coûts...[48] Si bien qu'en 2018 Macron a annoncé vouloir diminuer la part de la T2A.[49]
3.2.3 Mauvaises prescriptions et surmédication[modifier | modifier le wikicode]
Selon l'OMS, « près de la moitié des médicaments ne sont pas utilisés à bon escient ».[50] Car même si un médicament a prouvé une certaine efficacité dans le cadre d'études scientifiques menées dans des conditions bien contrôlées, cela ne garantit pas que le médicament sera ensuite correctement prescrit par les médecins, correctement utilisé par les patients...
En raison du lobbying, les médecins sont souvent poussés à surprescrire, et à prescrire dans des cas qui ne sont pas ceux qui font l'objet des études de l'AMM (autorisation de mise sur le marché). De plus, il existe un système de surveillance des effets secondaires (pharmacovigilance) pour les médicaments sous AMM, mais lorsqu'ils prescrivent hors AMM, les médecins tendent à moins faire remonter les effets secondaires, par peur de voir leur responsabilité engagée[51].
C'est pourquoi on assiste à des phénomènes de surmédication. En France, c'est un problème très important (deux fois plus d'antibiotiques prescrits qu'en Allemagne par exemple[52]). Cela explique notamment les campagnes du type « les antibiotiques, c'est pas automatique ».[53] Mais encore une fois, les politiciens agissent timidement sur des conséquences, sans prendre le mal (l'industrie pharmaceutique privée) à la racine.
La surconsommation d'antibiotiques engendre par ailleurs des problèmes d'antibiorésistance (soumis à une « sélection naturelle » plus intensives, les bactéries et virus les plus résistants deviennent dominants).
3.2.4 Sécurité sociale[modifier | modifier le wikicode]
Des systèmes de sécurité sociale ont été mis en place lentement au cours du 20e siècle, lorsque la pression du mouvement ouvrier a été suffisante pour pousser les États à le faire.
Il s'agit d'un élément progressiste au sein du capitalisme, que beaucoup de bourgeois réactionnaires détestent pour cela, et que des lobbies et think tanks néolibéraux s'évertuent à discréditer.
Mais dans le même temps, la cohabitation d'une sécurité sociale publique avec un marché du médicament dominé par le privé engendre de nombreux effets pervers. Par exemple, le coût des brevets alourdit la facture des médicaments remboursés de près de 300 milliards de dollars par an aux États-Unis.[54] Dans les négociations entre États et industries pharmaceutiques, ces dernières sont souvent en position de faire du chantage. Par exemple, en France en avril 2024, Sanofi a cessé de commercialisé un vaccin contre la grippe parce que l'autorité de régulation ne voulait pas le payer plus cher que d'autres vaccins. [55]
3.3 Médecines alternatives[modifier | modifier le wikicode]
Un très grand nombre de médecines se proclament « médecines alternatives », sur la base d'un certain nombre de critiques du système de santé officiel. Même si certaines de ces critiques sont tout à fait compréhensibles, la plupart de ces pratiques reposent en réalité sur des croyances irrationnelles, et peuvent donc être qualifiées de pseudo-médecines reposant sur des pseudo-sciences.[56]
Ainsi ces pratiques se proclament « médecines douces », en s'appuyant sur le fait que le système de santé capitaliste produit une certaine froideur par sa logique de réduction des coûts et du temps de prise en charge à tout prix, qui pousse les médecins et infirmier·ères à être expéditifs, voire maltraitant. Elles se proclament aussi parfois « médecines holistiques », c'est-à-dire ayant une vision globale, par opposition à un réductionnisme qui ne verrait pas les interactions entre organes, entre corps et pensées, etc. Si le risque de réductionnisme existe, ce ne sont pas ces praticiens qui peuvent prétendre le dépasser, puisqu'ils et elles ne se basent sur aucune validation scientifique.

Parmi les exemples de pseudo-médecines : homéopathie (appréciée par 76% des Français·es[57][58]), sophrologie[59], réflexologie, acupuncture, ostéopathie[60], fasciathérapie[61], ondobiologie[62], chiropraxie, naturopathie[63], psychanalyse[64][65][66], psychogénéalogie, mésothérapie, iridologie, urinothérapie, médecine quantique, fractale[67]...
La frontière est parfois moins nette. Par exemple, certaines huiles essentielles peuvent avoir des effets relaxants ou antimicrobiens, mais le terme aromathérapie laisse entendre une efficacité médicale exagérée.[68] L'EMDR a des effets positifs sur les stress post-traumatiques, mais est parfois proposée pour d'autres troubles sans avoir prouvé son efficacité.
Certains avancent que la « médecine officielle » serait une « médecine occidentale » biaisée, intrinsèquement capitaliste, voire inefficace ou carrément nocive selon des conspirationnistes. A l'inverse ils vont donc valoriser des « médecines traditionnelles » non occidentales, souvent à grand renfort d'exotisation des autres cultures. Il faut bien voir qu'en réalité, les médecines traditionnelles de n'importe quelle région du monde (y compris en Europe avec les druides, sorcières...) mélangeaient des éléments de vérité (tel effet de plante découvert empiriquement au fil des siècles) et des croyances, et que de l'autre côté, la médecine actuelle intègre un très grand nombre de ces effets découverts, quelle que soit la région du monde d'où ils viennent. Cela pose parfois des problèmes d'accaparement impérialiste (en particulier la biopiraterie), mais cela n'a pas de sens d'essentialiser comme occidental la médecine moderne, et de fétichiser des médecines traditionnelles[69]. La « médecine traditionnelle chinoise » telle que nous la connaissons est par ailleurs le fruit d'une politique de l'État chinois au 20e siècle pour créer un élément de fierté nationale.[70][71]
3.4 Indicateurs et comparaisons[modifier | modifier le wikicode]
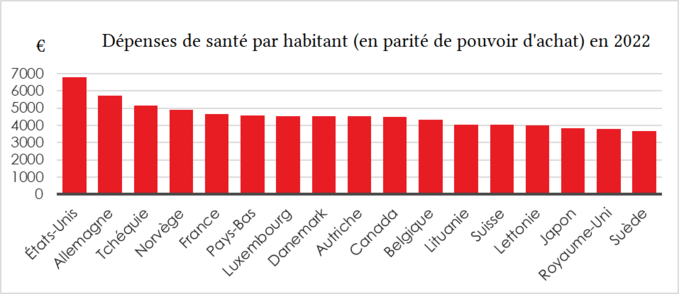
Il peut être intéressant de comparer combien chaque pays dépense pour la santé. Pour cela, on peut comparer les dépenses publiques de santé par rapport au PIB, mais cela est faussé par le fait que dans les pays où le système de santé est davantage privatisé, les dépenses sont davantage à la charge des particuliers. On peut en revanche comparer le total des dépenses de santé rapporté au PIB, ou encore rapport au nombre d'habitants.
Globalement, les pays riches sont ceux avec les dépenses de santé les plus élevées parce qu'ils peuvent se le permettre, et cela s'est auto-amplifié du fait du vieillissement de la population.
On peut relever que les États-Unis dépensent plus, alors que l'espérance de vie y est inférieure. Cela provient à la fois de l'inefficacité d'un système de santé largement privatisé[72], et d'une société produisant de la mauvaise santé : violences, exploitation patronale plus forte, obésité encouragée, pollutions et autres nuisances moins régulées...
On peut aussi s'intéresser au « reste à charge » (les sommes qu'il reste à payer aux particuliers après remboursement de la sécurité sociale). La France est le pays avec le reste à charge le plus bas.[73]
4 Patriarcat et santé[modifier | modifier le wikicode]
Les médecins et les décideurs des politiques médicales sont majoritairement des hommes, et l'ensemble de la société se croit souvent fondé à prendre des décisions concernant le corps des femmes. Mais les effets du patriarcat se font sentir jusque dans la recherche.
4.1 Violences médicales[modifier | modifier le wikicode]
Les excisions de parties du sexe féminin a été et continue d'être pratiquée, sous divers prétextes, rituels mais aussi pseudo-médicaux. L'ablation du clitoris a été pratiquée par de nombreux médecins : au 2e siècle par Soranos d'Éphèse pratiquait des ablations du clitoris pour « normaliser » des filles. Au 17e siècle, Pierre Dionis et André Levret la préconisent pour lutter contre la « nymphomanie »[74]. Elle était encore pratiquée dans les années 1960 pour « traiter l'hystérie, l'érotomanie et le lesbianisme » [75][76].
Aux États-Unis, des années 1950 jusqu'aux années 1970, afin d'éviter à certaines jeunes filles d'atteindre une taille considérée comme trop grande, on leur faisait prendre du distilbène (aujourd'hui interdit pour sa toxicité).[77],[78],[79].
Les violences gynécologiques et obstétricales sont aussi de plus en plus dénoncées.[80]
4.2 Biais dans la recherche[modifier | modifier le wikicode]
La domination des hommes, parmi les chercheurs et plus largement dans la société, influe sur les priorités de recherche. Par exemple les recherches sur les douleurs liées aux règles ont très longtemps été marginales.[81]
Mais il y a aussi des biais au niveau des essais cliniques. Les différences biologiques entre hommes et femmes peuvent faire que dans certains cas, des effets secondaires peuvent apparaître spécifiquement chez les femmes. Or, les femmes ont souvent été minoritaires dans les panels de personnes faisant l'objet de tests de médicaments, ce qui peut les mettre en danger.[82]
De même, des biais existent sur la question ethnique. Par exemple, la sous-représentation des peaux noires dans les manuels de dermatologie rend plus difficile de diagnostiquer certaines maladies de peau.[83]
4.3 Patriarcat « protecteur »[modifier | modifier le wikicode]
Il faut cependant mentionner un effet paradoxal du patriarcat : dans sa vision essentialiste des femmes comme « fragiles », il assigne moins les femmes aux métiers les plus dangereux pour la santé. Ainsi les accidents du travail touchent majoritairement des hommes. On peut noter que presque partout les femmes ont une espérance de vie meilleure que les hommes, ce qui semble aussi lié à des comportements plus risqués des hommes.
5 Programme communiste[modifier | modifier le wikicode]
- Bannir l’argent du système de santé : plus de tarification à l’acte ni de tarification tout court, gratuité des médicaments prescrits.
- Socialisation de l’industrie pharmaceutique. Des moyens abondants versés pour la recherche sur les maladies, les vaccins, et les causes du vieillissement. Levée des brevets.
- Expropriation et intégration des cliniques privées et cabinets de médecins et des pharmacies au système socialisé (remboursement des crédits éventuels pour les petits cabinets).
- Aller vers des regroupements pharmacies / cabinets de médecine dans des pôles santé bien répartis géographiquement et bien dotés en moyens de diagnostic et spécialistes (ce qui est actuellement interdit ou limité pour éviter les conflits d'intérêt[84]). Décloisonner les spécialités et favoriser le croisement des avis de médecins pour les diagnostics. Humaniser l’accueil grâce au plus grand nombre de médecins.
- Encourager des rapports soignant·es-soigné·es plus égalitaires en sensibilisant les médecins et en diffusant des connaissances médicales de qualité dans la population.
- Faire des efforts conséquents dans la prise en charge des troubles psychiques et psychiatriques, à la fois en termes de moyens et de vigilance sur la formation des soignant·es (à la fois sur l'évaluation des méthodes et sur la lutte contre les rapports de domination sur les personnes en situation de fragilité). L’internement d’individus doit être le dernier recours.
- Surveiller les allégations mensongères en terme de “médecines parallèles”. Les médecines non reconnues ne doivent pas forcément être interdites (sauf si mise en danger grave) mais bien distinguées du système socialisé, et non remboursées.
A noter : le RN, malgré ses discours démagogiques, ne propose en réalité aucune rupture avec les politiques capitalistes actuelles, et veut au contraire renforcer la « liberté » de la médecine libérale.[85]
6 Références[modifier | modifier le wikicode]
Audio
- Podcasts Splash : Pourquoi l'Ozempic rend-il fous les financier·es ? (2023), Doit-on bannir la liberté des médecins? (2023), Pourquoi maltraite-t-on nos hôpitaux? (2019), La médecine libérale est-elle dans l'impasse? (2019), Les laboratoires pharmaceutiques se font-ils de l'argent sur le dos des malades? (2018)
Notes
- ↑ Machado, Sara et al. “Association between Wealth and Mortality in the United States and Europe.” The New England journal of medicine vol. 392,13 (2025) (voir aussi ce post)
- ↑ Nations Unies, Chaque jour, 25 000 personnes meurent de faim
- ↑ ONG Solidarités, Journée Mondiale de l’Eau : 2,6 millions de personnes meurent chaque année des maladies liées à l’eau insalubre, mars 2016
- ↑ International Labour Office, Quick Guide on Sources and Uses of Statistics on Occupational Safety and Health, International Labour Organisation (ILO), (ISBN 978-92-2-033702-8 et 92-2-033702-9, OCLC 1314623257, lire en ligne)
- ↑ L’accès à l’emploi des personnes handicapées en 2011, Dares Analyses, n°66, octobre 2013
- ↑ Comme ceux décrits par Upton Sinclair dans The Jungle (1906).
- ↑ Wikiagri.fr, Alimentation, mange-t-on moins bien qu'avant ?
- ↑ Benoît Bréville, « Fraudeurs alimentaires », sur Le Monde diplomatique, (consulté le 4 février 2024)
- ↑ Croix-Rouge, « World Disasters Report 2011 - Focus on hunger and malnutrition ». Rapport cité dans Sciences humaines, Décembre 2011
- ↑ Futura Sciences, L’obésité tue trois fois plus que la faim dans le monde, Décembre 2012
- ↑ Le Monde, Le Nigeria porte plainte contre le géant pharmaceutique américain Pfizer, juin 2007
- ↑ Jeune Afrique, Affaire Pfizer-Nigeria : les victimes attendent toujours leur dédommagement, février 2011
- ↑ France info, En 1996, des essais cliniques illégaux de Pfizer sur des enfants nigérians ? "Complément d'enquête" a retrouvé un témoin de l'époque, Mai 2023
- ↑ Marc Gozlan, La fraude scientifique, fléau de la littérature biomédicale, Blog Le Monde, Décembre 2013
- ↑ Les Echos, Les laboratoires perdent une manche dans la bataille des génériques, 20 avril 2001
- ↑ Médecins sans frontières, Le régime des brevets en Inde et l’affaire Novartis : Questions/Réponses, 2012
- ↑ M.Cassier, M.Correa, Brevets de médicament, luttes pour l’accès et intérêt public au Brésil et en Inde, Cahiers d’économie de l’innovation, 2010
- ↑ École de guerre économique, La tentative d’émancipation du Brésil dans le domaine de l’économie de la Santé, 2020
- ↑ Jean-Pierre Berlan, Le brevet tue, Revue Critique d’Ecologie Politique, 2004
- ↑ Médecins sans frontières, Gilead prive des millions de malades de traitements contre l’hépatite C, Septembre 2018
- ↑ Médecins du monde, Observatoire de l’accès aux droits et aux soins - Rapport 2021
- ↑ 22,0 22,1 et 22,2 Pauline Londeix et Jérôme Martin, Combien coûtent nos vies ?, essai publié aux éditions 10/18 en 2022 [Présentation en vidéo sur Blast]
- ↑ Andrew Hill, Prices versus costs of medicines in the WHO Essential Medicines List, Présentation à Genève pour l'OMS, 26 février 2018
- ↑ L'Usine nouvelle, Les financements publics pour un médicament ne seront plus un secret, 28 novembre 2019
- ↑ L'Humanité, Santé - La puissance des trusts pharmaceutiques, Février 2004
- ↑ Elodie Guéguen , Cellule investigation de Radio France, « Achats européens des vaccins : un secret très bien gardé », sur France Inter, (consulté le 19 février 2021)
- ↑ Sciences et Avenir avec AFP, « Conflits d'intérêts en santé : les obligations de transparence "renforcées" », sur Sciences et Avenir, (consulté le 13 octobre 2023)
- ↑ Colette DeJong, Thomas Aguilar, Chien-Wen Tseng et Grace A. Lin, « Pharmaceutical Industry–Sponsored Meals and Physician Prescribing Patterns for Medicare Beneficiaries », JAMA Internal Medicine, vol. 176, no 8, , p. 1114 (ISSN 2168-6106, DOI 10.1001/jamainternmed.2016.2765, lire en ligne)
- ↑ Andreas Lundh, Joel Lexchin, Barbara Mintzes et Jeppe B Schroll, « Industry sponsorship and research outcome », Cochrane Database of Systematic Reviews, vol. 2017, no 2, (ISSN 1465-1858, PMID 28207928, PMCID PMC8132492, DOI 10.1002/14651858.mr000033.pub3, lire en ligne)
- ↑ Rapport de la commission d'enquête du sénat sur la pénurie de médicaments, Rapport n° 828 (2022-2023), tome I, déposé le 4 juillet 2023
- ↑ Cf. Théorie du complot de Big Pharma sur Wikipédia
- ↑ Associations Libres, 10 raisons qui montrent que les conspirationnistes du cancer ont sûrement tort, juillet 2015
- ↑ L'Express, Complotistes, antivax, sectaires… Ces candidats fâchés avec la vérité scientifique, 22/06/2024
- ↑ Yahoo actu, Législatives : ancien du GUD, "covido-sceptiques", soutien de Poutine... Le RN multiplie les candidats à problèmes, 19 juin 2024
- ↑ Streetpress, À Caen, une nouvelle candidate RN raciste et complotiste, 02/07/2024
- ↑ Haute Saitonge, Réseaux sociaux : Le RN face à ses démons, 21/06/2024
- ↑ aphp.fr, L’Etablissement pharmaceutique de l’AP-HP
- ↑ Lancement de la consultation en vue d’externaliser les activités de fabrication de l’établissement pharmaceutique de l’AP-HP, Février 2019
- ↑ Cf. Public sector undertakings sur Wikipédia
- ↑ Proposition de loi portant création d'un pôle public du médicament et des produits médicaux (par la sénatrice communiste Laurence Cohen), déposé le 2 décembre 2020
- ↑ Alternatives économiques, A propos de la rémunération des médecins libéraux, Décembre 2022
- ↑ Medelse, Profession médicale : le salaire de médecin généraliste, Septembre 2022
- ↑ Observatoire des inégalités, Où vous situez-vous sur l'échelle des salaires ? (consulté en janvier 2024)
- ↑ 44,0 et 44,1 Le Figaro, Vers la fin de la tarification à l’acte : quel est le projet de Macron qui suscite la colère des médecins ?, Décembre 2023
- ↑ 45,0 et 45,1 Valérie Paris, Marion Devaux, Les modes de rémunération des médecins des pays de l'OCDE, Les Tribunes de la santé, 2013/3 (n° 40)
- ↑ Insee, Tableaux de l'économie française Édition 2019
- ↑ DREES, Quatre médecins généralistes sur dix exercent dans un cabinet pluriprofessionnel en 2022, Études et résultats n° 1244, octobre 2022
- ↑ Maxence Thollet, Les effets pervers de la tarification à l’activité (T2A), Juin 2020
- ↑ Les Echos, T2A : panacée ou mal absolu ?, mai 2018
- ↑ L'usage rationnel des médicaments, thème d'une Conférence co-parrainée par l'OMS, 29 mars 2004
- ↑ Nathalie Courret, « Mediator hors AMM : quelle est la responsabilité des médecins ? », sur santemagazine.fr, Santé Magazine, .
- ↑ Statista.fr, Les Français consomment toujours trop d'antibiotiques, Novembre 2023
- ↑ Vidal.fr, « Les antibiotiques, c’est pas automatique ! »
- ↑ Dean Baker, Course aux brevets, prime au gâchis, Le Monde Diplomatique, Août 2012
- ↑ Ouest France, Sanofi arrête de commercialiser un vaccin antigrippal, jugeant son prix trop bas, 23 avril 2024
- ↑ Voir le collectif No FakeMed
- ↑ Ipsos, L'homéopathie plébiscitée par les Français, 9 novembre 2018
- ↑ Le Figaro, Homéopathie: la France, une exception européenne, 27 juin 2019
- ↑ Richard Monvoisin, La sophrologie Caycédienne, entre conte new age et pseudoscience, Cortecs, 9 avril 2018
- ↑ Voir « Ostéopathie - dérives et esprit critique » (Youtube, FB, Twitter, Insta)
- ↑ Nelly Darbois, L'insubmersible canard de bain* : la fasciathérapie "méthode Danis Bois", Cortecs, 14 février 2015
- ↑ Matthieu Loubiere via Nelly Darbois, Retour d'expérience : enseignement de l'esprit critique en école de kiné, Cortecs, 27 novembre 2016
- ↑ Voir le travail de Sohan Tricoire, ancien·ne naturopathe faisant un travail de démystification de ce milieu.
- ↑ L'Express, Jacques Van Rillaer, ex-psychanalyste : "Freud était le Didier Raoult de son époque", 28 novembre 2021
- ↑ Regard scientifique sur la psychanalyse (TenL#58) avec Joel Swendsen, 10 janvier 2018
- ↑ Élisabeth Feytit, Que vaut la psychanalyse ? 1/6, avec Jacques Van Rillaer — SHOCKING #25, Méta de choc, 30 sept. 2022
- ↑ AromaQuantisme, Comment utiliser le principe des fractales en thérapie quantique?
- ↑ Collectif No FakeMed, Aromathérapie
- ↑ Genre humain, « Médecines alternatives, douces, naturelles… » Une critique matérialiste, 16 mai 2016
- ↑ Yann Kindo, Le Grand Timonier et l'invention de la médecine « traditionnelle » chinoise, 25 octobre 2013
- ↑ Florence Bretelle-Establet, Au delà de l'invention d'une "médecine traditionnelle chinoise", 13 août 2024
- ↑ Le Monde, Aux Etats-Unis, le coût ruineux de la santé, 27 août 2019
- ↑ DREES, Les dépenses de santé en 2022 - Résultats des comptes de la santé - Édition 2023
- ↑ M. Erlich, « La chirurgie sexuelle en France : aspects historiques », Sexologies, no 16, (DOI 10.1016/j.sexol.2007.05.005, lire en ligne).
- ↑ Cutner, Lawrence P. (July 1985). "Female genital mutilation". Obstetrical & Gynecological Survey. 40 (7): 437–443
- ↑ Barker-Benfield, G. J. (1999). The Horrors of the Half-Known Life: Male Attitudes Toward Women and Sexuality in Nineteenth-Century America. New York: Routledge.
- ↑ (en) Venn A, Bruinsma F, Werther G. et al. « Oestrogen treatment to reduce the adult height of tall girls: long-term effects on fertility » Lancet 2004;364:1513-8.
- ↑ (en) Cohen S, Cosgrove C. Normal at any cost; tall girls, short boys, and the medical industry's quest to manipulate height. New York: Tarcher/Penguin, 2009
- ↑ « Using hormone treatment to reduce the adult height of tall girls: are women satisfied with the decision in later years? »
- ↑ Aurore Koechlin, La norme gynécologique. Ce que la médecine fait au corps des femmes, Paris, Amsterdam éditions, 2022
- ↑ Libération, Dans la recherche en médecine, les femmes lésées de bout en tabou, octobre 2023
- ↑ Nora Durbecq, Biais sexistes et essais cliniques ?, Le carnet du master « Sciences-société » - Université de Strasbourg, 2022
- ↑ BBC News Mundo, Dermatologie : pourquoi les affections cutanées des individus non-blancs sont plus difficiles à diagnostiquer, 9 juin 2021
- ↑ Lexidel, Le compérage dans les professions de santé, Déc 2022
- ↑ Fondation Jean Jaurès, Une analyse du programme santé du RN, 21/06/2024